SÍNDROME DE SENSIBILIDAD CENTRAL
Video Dr. Manuel Blanco sobre “Sensibilización Central", jornadas celebradas en la facultad de medicina de la universidad de Valencia. Mayo 2018.
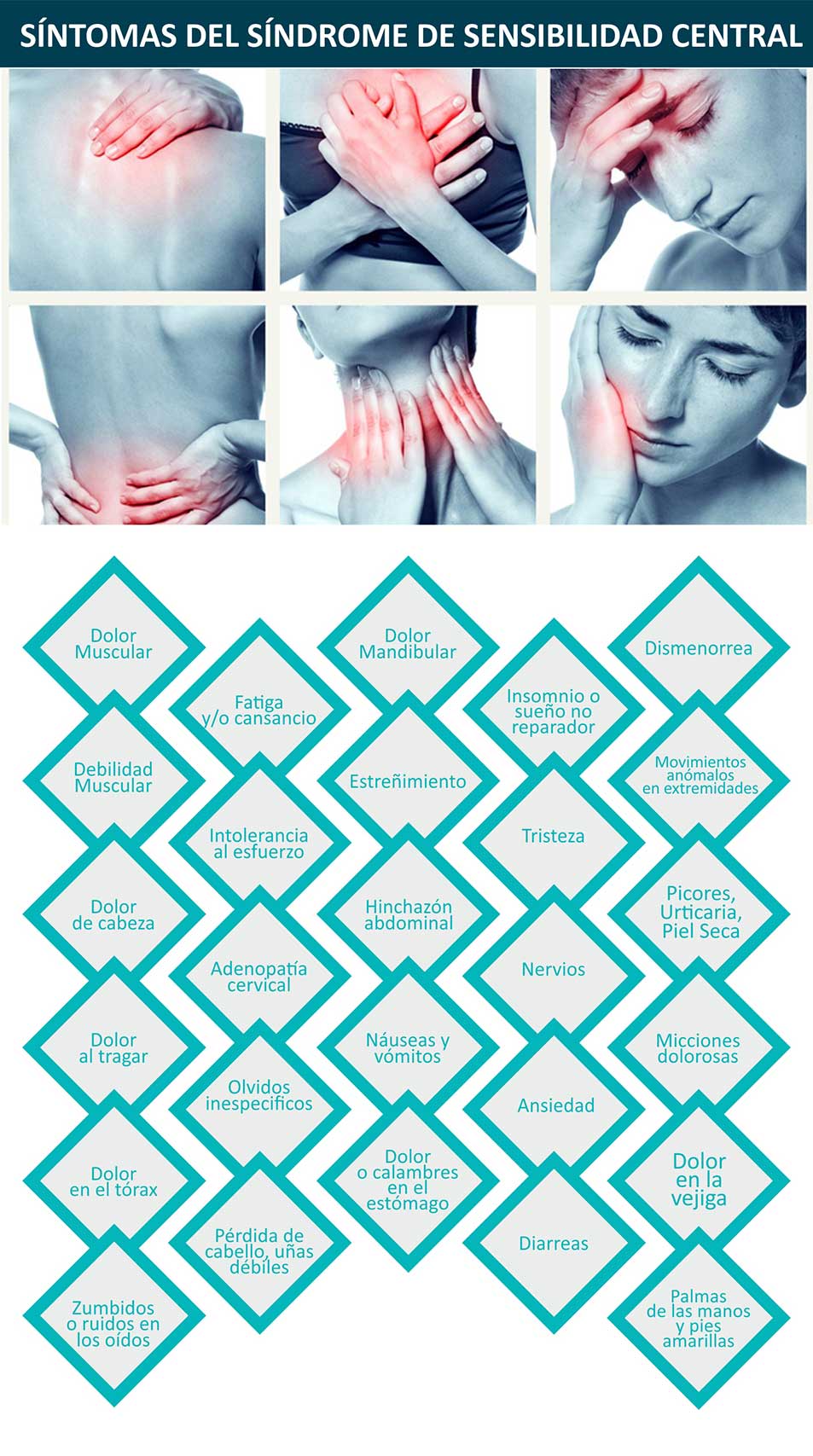
“El Síndrome de Sensibilidad Central engloba síntomas tan prevalentes o frecuentes como la fibromialgia, dolor, síndrome de fatiga crónica, cansancio, trastornos digestivos, dolor de cabeza, trastornos urinarios o alteraciones en la articulación temporomandibular.
Son pacientes que por término medio se ven reflejados por estos síntomas."
Dr. Manuel Blanco.
El Síndrome de Sensibilidad Central (SSC) engloba patologías como: Fibromialgia, Síndrome de Fatiga Crónica, Síndrome de Intestino Irritable, Migraña y/o Cefalea Tensional, Síndrome de Piernas Inquietas, Síndrome Químico Múltiple, Síndrome ATM, entre otras. Cada una de estas tienen en común las razones fisiopatológicas que las provocan, una disfunción inmunoneuroendocrina.
Generalmente la mayoría de individuos que padecen de Síndrome de Sensibilidad Central presentan una sensibilización central/general a distintos estímulos, tanto externos como internos: ruidos, olores, alimentos, productos químicos, señales wifi, teléfonos móviles, ordenadores portátiles, cambios de estación, estrés, infecciones, fármacos,etc., lo que entre otros factores produce una alteración en el buen funcionamiento del organismo.
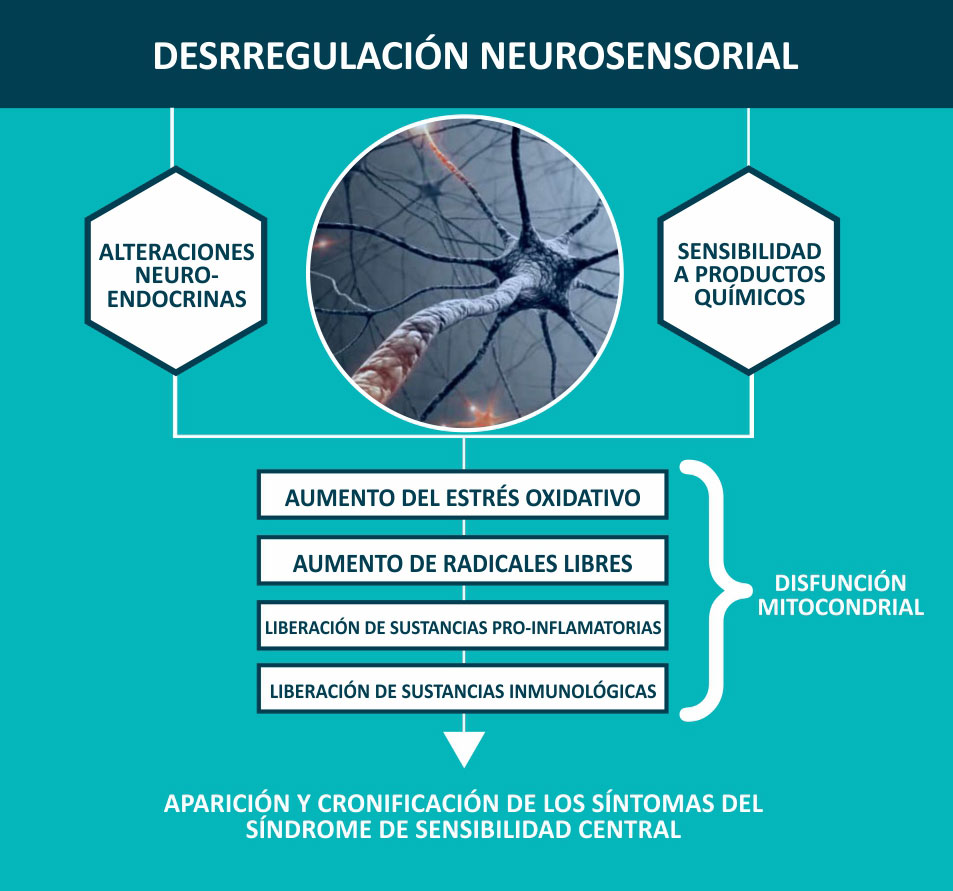
Al tener una disfunción inmunoneuroendocrina, existe una hipersensibilidad inmunológica a diferentes antígenos alimentarios, jabones, fármacos, cremas, maquillajes, colonias, etc., al existir esta disfunción y una hiperexitabilidad neuronal constante se producen alteraciones en el sistema endocrino.

Aunque se crea que el SSC es algo reciente, ya en 1984, el Dr. Muhammad B. Yunus englobo en el SSC distintos procesos con características comunes, todos estos de causa desconocida, pero con una fisiopatología semejante. En el 2007 Muhammad B. Yunus, presento en el seminario de artritis y reumatología, una relación entre la sensibilización central y el Síndrome de Sensibilidad Central.
ARTÍCULOS CIENTÍFICOS
Bäckryd, E., Tanum, L., Lind, A. L., Larsson, A., & Gordh, T. (2017). Evidence of both systemic inflammation and neuroinflammation in fibromyalgia patients, as assessed by a multiplex protein panel applied to the cerebrospinal fluid and to plasma. Journal of pain research, 10, 515.
Earl, K. E., Sakellariou, G. K., Sinclair, M., Fenech, M., Croden, F., Owens, D. J., … & Close, G. L. (2017). Vitamin D status in chronic fatigue syndrome/myalgic encephalomyelitis: a cohort study from the North-West of England. BMJ open, 7(11), e015296.
Wing-Cheong, L., Arsenescu, R., Arsenescu, V., & Friedman, A. (2015). 305 Novel Mathematical Algorithm With Diagnostic and Prognostic Value in Patients With Inflammatory Bowel Diseases. Gastroenterology, 148(4), S-67.
Collins, S. M., & Bercik, P. (2009). The relationship between intestinal microbiota and the central nervous system in normal gastrointestinal function and disease. Gastroenterology, 136(6), 2003-2014.
Fleming, K. C., & Volcheck, M. M. (2015). Central sensitization syndrome and the initial evaluation of a patient with fibromyalgia: a review. Rambam Maimonides medical journal, 6(2).
Hsiao, F. J., Wang, S. J., Lin, Y. Y., Fuh, J. L., Ko, Y. C., Wang, P. N., & Chen, W. T. (2017). Altered insula–default mode network connectivity in fibromyalgia: a resting-state magnetoencephalographic study. The journal of headache and pain, 18(1), 89.
Latremoliere, A., & Woolf, C. J. (2009). Central sensitization: a generator of pain hypersensitivity by central neural plasticity. The Journal of Pain, 10(9), 895-926.
Bäckryd, E., Tanum, L., Lind, A. L., Larsson, A., & Gordh, T. (2017). Evidence of both systemic inflammation and neuroinflammation in fibromyalgia patients, as assessed by a multiplex protein panel applied to the cerebrospinal fluid and to plasma. Journal of pain research, 10, 515.
Gerdle, B., Ghafouri, B., Ghafouri, N., Bäckryd, E., & Gordh, T. (2017). Signs of ongoing inflammation in female patients with chronic widespread pain: a multivariate, explorative, cross-sectional study of blood samples. Medicine, 96(9).
Guedj E, Cammilleri S, Miboyet J, et al. Clinical correlate of brain SPECT perfusion abnormalities in fibromyalgia. J Nucl Med. 2008;49(11):1798–1803.
Barkin RL. Interview: the need to tailor pain management approaches to individual requirements. Pain Manag. 2012;2(5):435–436.
Yunus MB, Masi AT, Calabro JJ, et al. Primary fibromyalgia (fibrositis): clinical study of 50 patients with matched normal controls. Semin Arthritis Rheum. 1981;11:151–171.
Yunus MB, Inanici F. Fibromyalgia syndrome: clinical features, diagnosis and biopathophysiologic mechanisms. In: Rachlin ES, Rachlin IS, eds. Myofascial Pain and Fibromyalgia: Trigger Point Management. 2nd ed. St. Louis, MO: Mosby, 2002:3–31.
Bäckryd, E., Tanum, L., Lind, A. L., Larsson, A., & Gordh, T. (2017). Evidence of both systemic inflammation and neuroinflammation in fibromyalgia patients, as assessed by a multiplex protein panel applied to the cerebrospinal fluid and to plasma. Journal of pain research, 10, 515.
Stensson, N., Ghafouri, B., Gerdle, B., & Ghafouri, N. (2017). Alterations of anti-inflammatory lipids in plasma from women with chronic widespread pain-a case control study. Lipids in health and disease, 16(1), 112.
Littlejohn, G., & Guymer, E. (2018, March). Neurogenic inflammation in fibromyalgia. In Seminars in immunopathology(pp. 1-10). Springer Berlin Heidelberg.
Clauw, D. J. (2014). Fibromyalgia: a clinical review. Jama, 311(15), 1547-1555.








